糖尿病
小児の糖尿病について
膵臓から分泌されるインスリンは、血液中のブドウ糖(血糖)を下げる働きがあります。糖尿病では、このインスリンの分泌や働きが悪いために、血糖が上昇して尿の中にブドウ糖が漏れ出てしまうのでその名の通り”糖尿病”と呼ばれています。
インスリンとは?
食べた物がエネルギーになるには細胞の中に取り込まれる必要があります。これにはインスリンというホルモンが必要です。米飯などの炭水化物はブドウ糖として腸から血液の中に取り込まれます。血液中のブドウ糖が増えると膵臓からインスリンが分泌されて、筋肉や脳などの細胞の中にブドウ糖が入り、エネルギーに変わります。
もし、インスリンが出なかったり、上手く働かないと・・・?(図1)
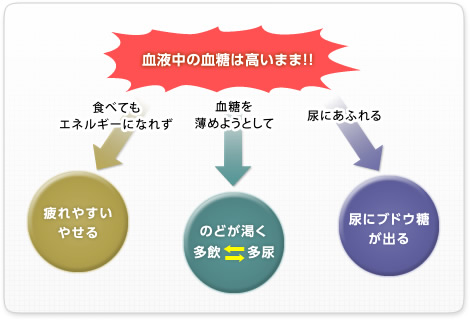
図1.糖尿病の症状のメカニズム
「だるい」「疲れやすい」「食べてもやせる」「とてものどが渇く」「多飲」「多尿」・・・これらが糖尿病の症状です
糖尿病の診断は?
学会が策定した糖尿病の診断基準は以下の通りです。
臨床診断:
- 1)初回検査で、(1)空腹時血糖値≧126 mg/dl、(2) 75 gOGTT2 時間値≧200 mg/dl、(3)随時血糖値≧200 mg/dl、(4)HbA1c(NGSP)≧6.5
% のうちいずれかを認めた場合は、「糖尿病型」と判定する。別の日に再検査を行い、再び「糖尿病型」が確認されれば糖尿病と診断する。
また、血糖値とHbA1c が同一採血で糖尿病型を示すこと((1)~(3)のいずれかと(4))が確認されれば、初回検査だけでも糖尿病と診断してよい。 - 2)血糖値が糖尿病型((1)~(3)のいずれか)を示し、かつ次のいずれかの条件がみたされた場合は、初回検査だけでも糖尿病と診断できる。
・糖尿病の典型的症状(口渇、多飲、多尿、体重減少)の存在
・確実な糖尿病網膜症の存在
糖尿病の種類は大きく2つ!(図2)
糖尿病はその原因によって、小児や若年成人に比較的多い1型糖尿病と、成人から中高年に多い2型糖尿病の2種類に分けられています。小児慢性特定疾患治療研究事業によれば、日本の小児で糖尿病の治療を受けている人は、約6,500人といわれています。
小児に多い1型糖尿病では、体内のインスリンの分泌が完全に不足・欠乏していて、インスリンを注射で補充しなければなりません。一方、従来成人以降に多いとされている2型糖尿病では、運動不足や過食によって体内のインスリン分泌が悪くなったり、働きが鈍くなったりして発症の誘因になります。最近では小児の肥満が急増し、2型糖尿病に罹る小児も増えてきているのが実情です。
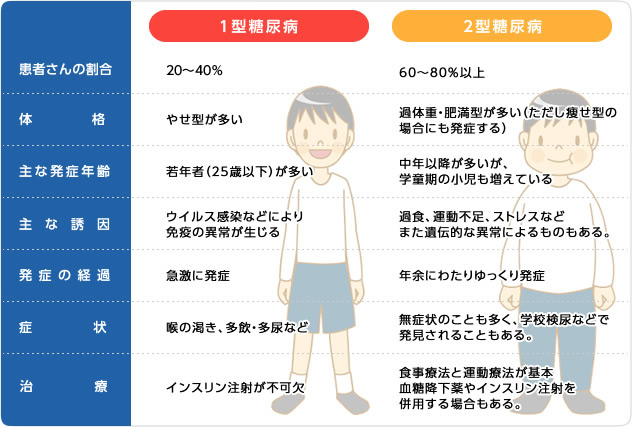
図2.糖尿病の分類
1)1型糖尿病
- 病態:
- インスリンの完全な分泌不足
- 病因:
- 自己免疫やウイルス感染が関係して、すい臓のインスリン分泌細胞が破壊されます。
- 症状:
- 数日~数週で急激に発症し、口渇、多飲、多尿、意識障害、体重減少などの症状を認めます。
- 治療:
- 家庭でのインスリン注射と血糖自己測定が必要です。また年齢にあわせた摂取カロリーで 規則正しい食事をしていれば、厳格な食事療法は必要ありません。運動制限もなく、他のお子さんと同じように運動や課外活動に参加できます。
インスリン治療は、下図3に示すように生活に合わせた多様な注射方法があります。インスリン注射の方法や注射量の調整など、小児・思春期の糖尿病患者さんの診療経験のある糖尿病専門医のもとで、しっかり治療を続けてゆくことが重要です。
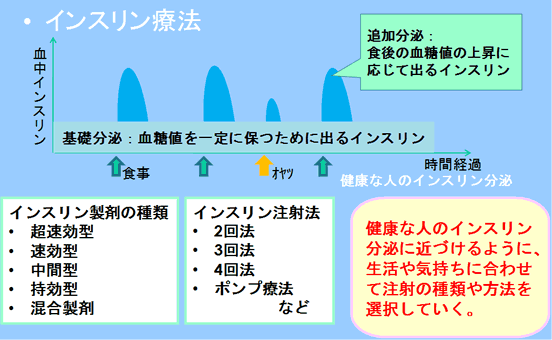
図3.正常なインスリン分泌と、さまざまなインスリン療法
2)2型糖尿病
- 病態:
- 体内のインスリンの働きが鈍くなる(インスリン抵抗性)あるいは、インスリン分泌の不足。
- 病因:
- 過食や運動不足による肥満でインスリン抵抗性が強くなることに加え、インスリン分泌の能力の弱い遺伝的体質も考えられます。
- 症状:
- ゆっくりと発症し、口渇、多飲、多尿、体重減少などの症状が認められることもあれば、症状はなく健診などで発見される場合もあります。
- 治療:
- 食事療法、運動療法が基本にはなります。肥満の方が多いのですが、食事制限というよりも本来の年齢相当の必要摂取カロリーに戻すこと、そして3食の規則正しい、バランスのとれた食事を心がけるよう栄養相談などを通じて身につけていきます。運動も過度になりすぎず、30分程度の散歩から開始し、まずは現在の体重を維持することを目標にし、身長が伸びてゆくことで肥満の解消を図ります。
そして必要に応じて経口血糖降下薬の内服や、インスリン注射を用いることもあります。
糖尿病は治るの?
治癒は難しく、血糖のコントロールをし、合併症を予防していくことが大切です。
学会が策定した血糖コントロールの目標は以下の通りです。
- 目標血糖(PG)値は早朝、食前で90~145㎎/dl、食後で90~180㎎/dl、就寝時で120~180㎎/dlである。
- 目標HbA1c(NGSP)値は、全小児期年齢で7.5%未満であり、HbA1c(NGSP)値9.0%以上がハイリスク(介入必要)である。
重症低血糖や頻回の軽度~中等度の低血糖を起こさず、できるだけ正常血糖値に近い血糖値を達成するよう各個人に適した目標値をもつべきとされており、小児糖尿病専門医など主治医とよく相談しながら治療を進めてゆくことが肝要です。
基本的に血糖のコントロールは、
- インスリンの作用の程度
- 食事の摂取量
- 運動の強度、持続時間
の3つの要素のバランスで決まります。図4に3つの要素を風船にたとえ、カップの中に入っているそれぞれの風船の大きさのバランスを比較してみましょう。
すなわちインスリンの作用が少なかったり運動量が少なく、食事摂取量が多ければ血糖値は上昇し高血糖の状態になります。
またインスリンの作用が強かったり運動量が多く、食事摂取量が少なければ血糖値は低下し低血糖の状態になります。
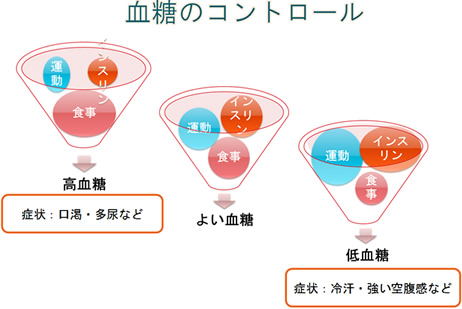
図4.血糖コントロールの3つの要素のバランス
高血糖
インスリンの作用不足や過食、運動不足などで高血糖の状態が生じれば、多尿、口渇、多飲の症状が出現し、インスリンの作用がなくなれば脂肪の分解が進み意識障害に陥る危険性があります。
また発熱などの感染症や強いストレス状態も高血糖を生じやすくし、こまめな血糖測定とインスリン注射の調整が必要になります。これをシックデイといいます。特に1型糖尿病の場合、嘔吐や下痢で食べられない状態であっても、少量のインスリン注射を必要とし、絶対にインスリン投与をやめてはいけません。
高血糖が長期間続くと・・・
数年~十数年の間高血糖が持続すると、網膜症や腎症を併発して、失明・腎不全の原因となります。動脈硬化の進行や四肢の血行障害、末梢神経障害を引き起こす結果を招きます(図5)。これらはいずれも成人後に問題になってくることですが、発症後から小児・思春期の糖尿病患者さんの診療経験のある糖尿病専門医のもとで、しっかり治療を続けてゆくことが重要です。
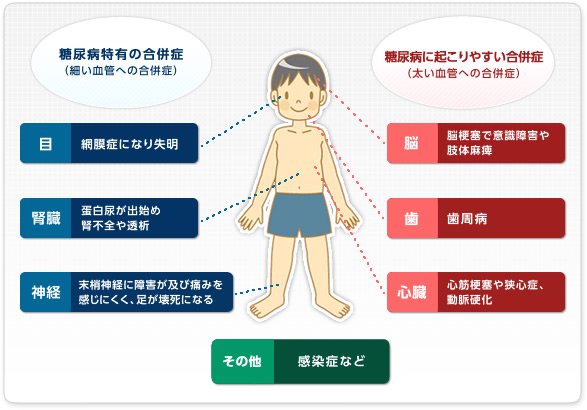
図5.糖尿病の慢性合併症
低血糖
インスリンの作用が強すぎたり、運動量が多い、食事摂取量が少ないことで血糖値が下がります。また経口血糖降下薬でも起こりうるものです。低血糖の症状は急激に進行するため、気づいた時点で直ちに対処が必要です。
- 症状:
- 不機嫌、空腹感、顔色不良、傾眠傾向、あくびなど、症状には個人差があります。自分の低血糖時の症状を、普段から意識して知っておくことが大切です。進行すれば昏睡状態に陥ります。
- 治療:
- 直ちに、砂糖・ブドウ糖・ジュースなどを摂取し、低血糖症状がおさまるまで安静にします。意識がない場合はグルカゴン注射を用いることもあります
家庭・学校での生活
1型でも2型でも、治療によって良好な血糖コントロールが得られていれば、ほとんどの学校行事への参加には制限がありません。そのためには、本人・家庭・学校・主治医の協力が必須です。
また小児期には発達段階にあわせた病気の特性や、それに応じた治療や家族へのサポート体制が必要になることも少なくありません(表)。そのため小児期の糖尿病の治療には、小児期の発達段階をも理解した小児・思春期の糖尿病患者さんの診療経験のある糖尿病専門医のもとで、しっかり治療を続けてゆくことが重要です。この日本小児内分泌学会ホームページでは、当学会会員の各地域の小児糖尿病専門医を検索することができます。どうぞご活用ください。
| 発達段階 | 特徴 | よくみられる問題 |
|---|---|---|
| 乳幼児期 | 血糖変動が激しい 低血糖を把握しにくい 家族の負担が大きい |
注射を嫌がる 食事の食べむらがある |
| 学童期 | 自己管理のスタート 学校等の家庭外の活動が増える |
学校での注射や補食、学校行事等の対応 |
| 思春期 | 療養の主体が本人 二次性徴による血糖値の変動 心身共に不安定 |
血糖コントロールの悪化 |
表.小児期の発達段階による疾患の特性と問題点
(青野繁雄著 1型糖尿病と歩こう 医学書院から改変)
